El Resurgimiento de los Grupos Relacionados de Diagnóstico en la Era de la IA

En el ámbito de la atención médica, los Grupos Relacionados de Diagnóstico (GRD) han sido una herramienta fundamental desde su origen en 1980. Sin embargo, su adopción a gran escala ha enfrentado obstáculos, a pesar de su eficacia para clasificar pacientes y optimizar recursos. Hoy, en la era de la Inteligencia Artificial los GRD están resurgiendo. En este artículo te contamos sus ventajas y desafíos, así como su papel en la transformación de la atención médica hacía modelos de salud basados en el valor.

Qué son los GRD
¿Te has encontrado alguna vez con ideas que han sido revolucionarias pero quizás el momento de aparición no era el adecuado? Me atrevería a decir que con la adopción de los Grupos Relacionados por Diagnóstico o GRD por sus siglas en español ha sucedido algo así, y que hoy, por distintos motivos están resurgiendo.
Los Grupos Relacionados por Diagnóstico son un sistema de clasificación de pacientes que permite organizar la actividad asistencial de un hospital relacionando los diferentes tipos de pacientes tratados con el costo que implica su atención.
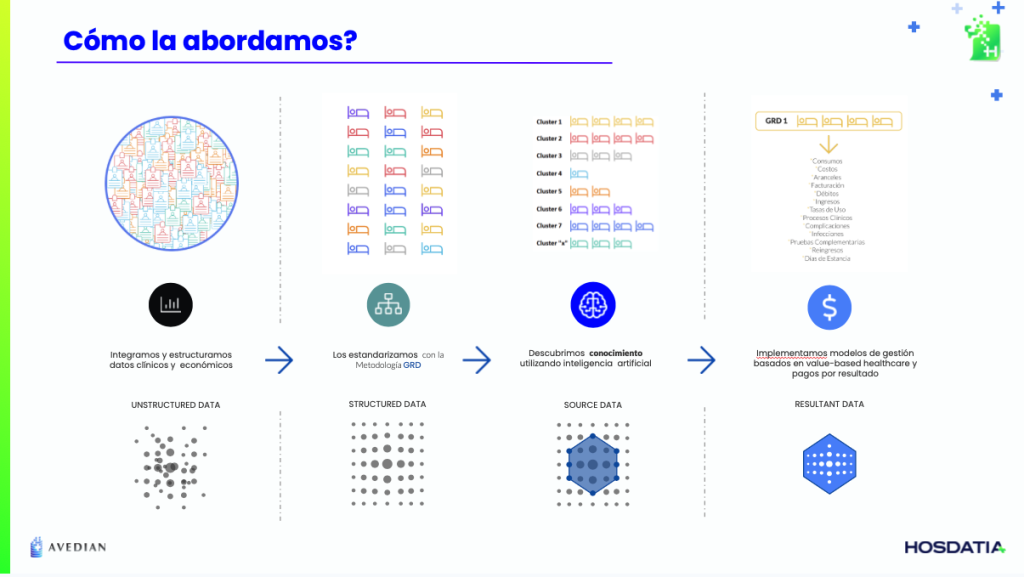
Imaginemos que alguien necesita atención por una cirugía de reemplazo de cadera, lo que ese paciente representa para el sistema de salud que lo atiende y que luego un aseguradora o financiador tendría que reembolsar al hospital que prestó los servicios puede ser determinado de distintas formas.
Una forma clásica es reembolsar una por una todas las prácticas que se le efectuaron (por ejemplo en honorarios, diagnóstico por imágen, laboratorios, entre otros), por los consumibles que requirió el paciente (descartables, medicación, prótesis) y también por el uso de las diferentes áreas del hospital (hora de quirófano, camas de internación u otras. Es una forma lógica, con mucha utilización actualmente y que se llama “Fee For Service” o “Pago por Práctica”. Como te imaginarás, nada nos dice si las prácticas han sido las adecuadas. Un riesgo de esta práctica es la sobre utilización de procedimientos, ya que hay pocos incentivos a la eficiencia en el uso de recursos vinculada a los resultados médicos conseguidos en el paciente.
Otra forma de pago, basada en datos históricos de casos con Reemplazo de Cadera, es armar módulos o paquetes específicos que basados en tasas de uso históricas de prácticas, servicios, productos y tiempos que usualmente estos pacientes han consumido, ajustado detalles por perfil de riesgo y características específicas que cada caso pueda tener.
Estos módulos o paquetes permiten determinar con mayor certeza el costo promedio de atención, así como sus máximos y mínimos derivados de la particularidad de cada caso, ya que la medicina no es una ciencia exacta, y cada paciente (y enfermedades) tiene sus variaciones (episodios). En definitiva, este módulo y su costo es lo que se reembolsa al prestador de atención.
Una ventaja de los modelos de pago modulados es que permiten estandarizar la actividad asistencial, y con ello hacerla comparable entre distintos hospitales así como también con normas o estándares de atención. Esta forma, donde se modula y permite la comparación entre pacientes, instituciones así como incentivar a la eficiencia es lo que recibe el nombre de Metodología Internacional GRD.
Desde su adopción, los GRD han demostrado ser una herramienta fundamental para el control de costos en el ámbito de la salud y para la mejora de la calidad asistencial. Entre sus ventajas más destacadas se encuentran :
- Mayor eficiencia en la gestión de camas hospitalarias .
- Incremento de la transparencia y reducción de la fricción en las relaciones entre pagadores y proveedores de servicios médicos.
- Utilización más efectiva de los recursos dedicados a la atención médica .
- Disminución del gasto administrativo qué no añade valor para los pagadores, los hospitales ni los pacientes.
A pesar de su lógica aparentemente simple y su eficacia probada a lo largo del tiempo, surge la interrogante sobre por qué los GRD no han sido implementados a gran escala en todo el mundo.
Bueno, hay matices…
Los GRD ofrecen una forma eficiente de clasificar a los pacientes según patrones de atención médica (similitud clínica) y costos similares (iso-consumo). Esto permite una asignación más precisa de recursos, una evaluación comparativa de la calidad de la atención y una predicción más precisa de costos y reembolsos. Sin embargo, su implementación puede enfrentar desafíos en términos de estandarización de datos, requerimiento de información necesaria para su uso y resistencia al cambio por parte de los sistemas de salud o sus tomadores de decisión.
La implementación de algoritmos como los utilizados en los Grupos Relacionados por el Diagnóstico (GRD), junto con la gestión del cambio necesaria durante la introducción de un nuevo método de pago, no es simplemente un proceso técnico. La política en torno a la introducción del sistema y el cambio esperado en los recursos generarán tanto partidarios como opositores. Por lo tanto, se requiere una sólida capacidad técnica por parte de los compradores, proveedores y ministerios de salud u otras agencias reguladoras relevantes para gestionar el sistema GRD, como también el “change management” necesario.
Entre los componentes y procesos técnicos necesarios, destacamos los siguientes :
- Algoritmos GRD: El desarrollo de un algoritmo de clasificación nacional y público es la tarea más compleja desde el punto de vista técnico. Por esta razón, la mayoría de los países comienzan con un algoritmo de agrupación GRD importado o se inspiran en uno existente, adaptándolo al contexto del país. La experiencia internacional muestra que las adaptaciones al sistema de gestión de información de salud, las modalidades de contratación y pago, así como los ajustes al algoritmo GRD importado, requieren varios años.
- Sistema de Información Hospitalario Efectivo: La calidad de los datos básicos es fundamental para la implementación de un sistema GRD. Sin embargo, un sistema GRD puede, con el tiempo, fomentar y mejorar continuamente la recopilación de datos para este y otros fines de política sanitaria. Es necesario contar con registros médicos electrónicos basados en sistemas de codificación estandarizados, así como sistemas de contabilidad de costos por episodio y por GRD.
Las deficiencias en la recopilación o calidad de los datos no deberían ser un obstáculo para que un país u organización implemente un modelo GRD, ya que estos son herramientas que contribuyen a los objetivos de cobertura de salud universal. Los incentivos establecidos por el sistema deben ser cuidadosamente considerados para garantizar que la atención integrada se centre en las personas, y no únicamente en consideraciones económicas.

¿Por qué Globant y Avedian?
Desde Globant Healthcare & Lifesciences AI Reinvention estamos trabajando junto a Avedian en ofrecer soluciones avanzadas de salud digital que integran los GRD con tecnologías de IA y analítica de datos.
Nuestros servicios incluyen la implementación de sistemas de principio a fin utilizando algoritmos GRD propietarios y personalizados a la realidad de cada país y cada organización, la optimización de flujos de trabajo hospitalarios y la mejora de la calidad de la atención médica a través de la inteligencia artificial y de los últimos avances en tecnología.
Con más de 40 implementaciones en la región, contamos con la experiencia, equipos y escala disponibles para transformar como las organizaciones de salud hoy se enfrentan a desafíos tales como la auditoría de procesos médicos, el aumento de costos de los productos innovadores farmacéuticos y la transformación hacía modelos de pago basados en el valor.
Uno de los diferenciales que aplicamos en cada proyecto son las capacidades de una de las compañías de software y tecnología más admiradas del mundo como Globant en conjunto con el conocimiento experto sobre los sistemas de salud con sus desafíos, urgencias y necesidades que aporta Avedian
Los algoritmos GRD propietarios, tanto para casuística hospitalaria como poblacional, están disponibles desde el inicio en cada proyecto, siendo una de las razones por las que nuestros tiempos de implementación de proyectos con componente GRD, sea en analítica o como modelo pago, ronden los dos a tres meses en hospitales y entre seis -y ocho 8 meses en seguros de salud.
Autores:
Dr. Guillermo Tabares Martinez – Avedian CEO y Co Founder
Dr. Lucas Najún Dubos – Globant Healthcare & Life Sciences Partner







